Pediatría
ISSN impreso:0120-4912
e-ISSN:2444-9369
DOI: 10.14295/rp.v57i2.494
Artíuclo de Investigación
Artículo de investigación
Prevalencia de sintomatología depresiva en niños de 7 a 16 años en un hospital del Quindío Colombia.
Prevalence of depressive symptomatology in children aged 7 to 16 in a hospital in Quindío Colombia.
Alejandra Villa Ba, Laura Nataly Oros Vargasb, Marcela Olave Jaramilloc
a. Médico General Universidad del Quindío. Epidemióloga Universidad Autónoma de Bucaramanga, Médico Residente Pediatría Universidad del Quindío, Hospital Departamental Universitario del Quindío, San Juan de Dios de Armenia, Armenia, Colombia. Correo electrónico: avillab@uqvirtual.edu.co
b. Médico Interno Universidad Cooperativa de Colombia. Hospital Departamental Universitario del Quindío, San Juan de Dios de Armenia, Armenia, Colombia. Correo electrónico: laura.oros@campusucc.edu.co
c. Médico General Unidad central del valle Tuluá. Magister y especialista de Universidad libre seccional Cali valle. Médico psiquiatra. Hospital Departamental Universitario del Quindío, San Juan de Dios de Armenia, Armenia, Colombia. Correo electrónico: marceolaja@gmail.com
Recibido: 29 de mayo de 2023 Aceptado:14 de mayo de 2024
Cómo citar: Villa B. A, Oros Vargas LN, Olave Jaramillo M. Prevalencia de sintomatología depresiva en niños de 7 a 16 años en un hospital del Quindío Colombia. Pediatr.2024;57(2): e461
Autor de correspondencia: Alejandra Villa B Correo electrónico: avillab@uqvirtual.edu.co
Editor en jefe: Álvaro León Jácome Orozco
Resumen
Introducción: la depresión es una enfermedad a nivel mundial, se calcula su afectación a más de 300 millones de personas independientemente de la edad, género, o estrato socioeconómico; La prevalencia de sintomatología depresiva en niños puede variar de un país a otro y depende de varios factores independientes de zona o región a evaluar, estas cifras van desde 1,4% a 11,7%.
Metodología: se evaluó la prevalencia de sintomatología depresiva en niños y adolescentes en edades entre 7 y 16 años que se encontraban hospitalizados en el servicio de pediatría del E.S.E Hospital Departamental Universitario del Quindío, San Juan de Dios, independientemente de su diagnóstico de hospitalización; por medio de un estudio de tipo transversal en el cual se realizó una encuesta sociodemográfica al acudiente y posteriormente una escala CDI (Cuestionario de Depresión Infantil) al niño participante,
Resultados: utilizando la escala CDI y tomando como base una puntuación mayor o igual 12 puntos se obtuvo positividad en el 39.1% de la población. De acuerdo con la escala CDI, algún síntoma de depresión con valores entre 12 y 18 puntos, 24.3%, siendo este el grupo de mayor prevalencia, indicando la proporción en nuestra población infantil, con sintomas leves; el grupo con puntaje mayor a 19 clasificados como síntomas depresivos moderados y severos represento un 14.8%.
Conclusión: la prevalencia de sintomatología depresiva en niños es mayor con respecto a la literatura encontrada, generando datos alarmantes para nuestro país.
Palabras clave: Pediatría, Depresión infantil, CDI (cuestionario de depresión infantil), Síntomas depresivos
Abstract
Introduction: Depression is a worldwide disease; it is estimated that it affects more than 300 million people regardless of age, gender, or socioeconomic status. The prevalence of depressive symptoms in children can vary from one country to another and depends on several factors independent of the area or region to be evaluated; these figures range from 1.4% to 11.7%.
Methodology: The prevalence of depressive symptoms was evaluated in children and adolescents between the ages of 7 and 16 who were hospitalized in the pediatric service of the E.S.E Hospital Departamental Universitario del Quindío, San Juan de Dios, regardless of their hospitalization diagnosis through a cross-sectional study in which a sociodemographic survey was carried out on the caregiver and subsequently a CDI scale (Childhood Depression Questionnaire) on the participating child,
Results: Using the CDI scale and based on a score greater than or equal to 12 points, positivity was obtained in 39.1% of the population. According to the CDI scale, some symptoms of depression with values between 12 and 18 points, 24.3%, this being the group with the highest prevalence, indicating the proportion in our child population with mild symptoms. The group with a score greater than 19 classified as moderate and severe depressive symptoms represented 14.8%.
Conclusion: The prevalence of depressive symptoms in children is higher compared to the literature found, generating alarming data for our country.
Keywords: Pediatrics, Childhood depression, CDI (Childhood Depression Questionnaire), Depressive symptoms
Introducción
La depresión, es un trastorno que se caracteriza por episodios constantes y permanentes de tristeza, afectando no solo a quien la padece sino también a su entorno social, familiar, estudiantil y laboral, influyendo así en su comportamiento cotidiano (1).
Se calcula que a nivel mundial la depresión afecta a más de 300 millones de personas independientemente de la edad, género, o estrato socioeconómico; la OMS define la depresión como “un trastorno mental frecuente que se caracteriza por la presencia de tristeza, pérdida de interés o placer, sentimientos de culpa o falta de autoestima, trastornos del sueño o del apetito, sensación de cansancio y falta de concentración” (1). Convirtiéndose en una grave patología que de no ser manejada a tiempo puede llevar a las autolesiones constantes y al suicidio. No obstante, se debe resaltar, que no toda persona que este triste padece de depresión, considerando que los estados de ánimo son cambiantes y normales dentro del desarrollo y comportamiento humano.
En este orden de ideas, se puede decir que la depresión además de ser una problemática de salud pública, no solo afecta a los adultos sino también a los niños, niñas y adolescentes, siendo esto lo más preocupante puesto que con mayor frecuencia se evidencian niños con síntomas depresivos a edades tempranas, llevándolos a sufrir cambios bruscos en su desarrollo, entre ellos, bajo rendimiento escolar, aislamiento social, matoneo, trastornos de concentración, entre otros síntomas inespecíficos que presenta esta población (1) (2).
Es entonces donde la prevalencia en nuestro país y sobre todo en nuestra región comienza a tener gran importancia, generando un punto de interés de estudio ya que no contamos con un porcentaje claro con respecto a este tema. Teniendo en cuenta que la prevalencia de depresión varía de un país a otro y de una ciudad a otra, nos indica que depende de diferentes factores importantes a evaluar. Según la literatura evaluada el trastorno depresivo mayor ha registrado cifras que van desde 1,4% a 11,7%, sin embargo, para síntomas depresivos leves no se encontraron cifras exactas; adicionalmente si nos ponemos en el contexto de la salud pública la depresión genera aumento de la discapacidad, incapacidades médicas y a futuro afectación laborar y disminución de los ingresos de la persona afectada y su entorno generando un aumento en la morbimortalidad la cual se ve reflejado con mayor frecuencia en el grupo etario entre 15-29 años y en muchos de los casos hasta el 30 % de estas personas pueden volverse crónica y con esto convertirse en un factor predisponente para el desarrollo o desenlace de algunas patologías médicas (2).
En argumento a lo expuesto, se hace referencia al más reciente estudio de Serna et al, (2). Donde se contó con la participación de 240 adolescentes, identificando algún nivel de depresión en el 45,8 % de los participantes. Asociando esta depresión principalmente a la disfuncionalidad familiar, mostrando que los problemas y conductas familiares generan un factor de riesgo preponderante en la depresión de niños, niñas y adolescentes. Sin embargo, es necesario seguir haciendo estudios que ayuden a profundizar en diferentes factores de riego y todo lo relacionado a la depresión infantil.
Por tal razón, es tan importante el diagnóstico a edades tempranas, con la finalidad de iniciar un manejo rápido y oportuno, así como evitar pérdidas en el tratamiento, seguimiento y educación de los familiares, pacientes y el entorno medio ambiental, hace que el manejo en conjunto de la población infantil es un reto para el personal de salud puesto que requiere un manejo integral que requiera el abordaje de múltiples enfoques, con el fin de evitar la rápida evolución que pueda llegar a tener el infante con depresión; finalmente contrarrestar las dificultades conocidas que incrementan la morbimortalidad en el desarrollo de la enfermedad en la adultez.
Por tal motivo consideramos evaluar la prevalencia de sintomatología depresiva en los niños y adolescentes entre 7 y 16 años hospitalizados en el E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios, en el periodo comprendido entre diciembre de 2021 a mayo de 2022.
Métodos
Se realizo un estudio transversal descriptivo. Fueron incluidos niños y adolescentes entre 7 y 16 años de edad hospitalizados en el servicio de pediatría del E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios; como criterios de inclusión se consideraron todos los niños, niñas y adolescentes que se encontraban hospitalizados en el servicio de pediatría independientemente de su diagnóstico de base, como criterio de exclusión se consideró a todos los niños que se encontraban en el rango de edades pero que presentaran antecedentes neurológicos que dificultan su comunicación como (TEC severo, enfermedad neurológica grave, retardo mental moderado a severo), adicionalmente se excluyeron a los pacientes que se encontraban gravemente enfermos, con dolor agudo, en postoperatorio inmediato, o con riesgo de muerte.
En los pacientes seleccionados previa aprobación del acudiente y del menor, se realizaba la encuesta sociodemográfica al acudiente y la escala CDI al paciente, finalizado el proceso se realizaba una educación sobre la depresión y los síntomas en niños como parte del consentimiento informado y la retroalimentación posterior al análisis de las variables presencial o vía telefónica.
El objetivo fue determinar la prevalencia de sintomatología depresiva en los niños entre 7 y 16 años de edad que se encuentren hospitalizados en el E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios, en el periodo comprendido entre diciembre de 2021 a mayo de 2022.
Dentro de las variables sociodemográficas y clínicas se incluyeron las siguientes: edad del paciente, estrato socioeconómico, escolaridad, área de residencia, edad de la madre, nivel educativo de la madre, tiempo que comparte la madre con el menor, edad del cuidador principal, nivel educativo del cuidador principal, vinculo del cuidador principal con el menor y tiempo que pasa es cuidador principal con el menor. Como variable dependiente, se encuentra la escala CDI.
La aplicación de la escala y encuesta, se realizo por personal médico entrenado (Médico general, medico realizando su último año de práctica clínica), siguiendo cada uno de los pasos sin cambiar los ítems o las preguntas de los mismos y anotando cada una de las respuestas de los participantes. No obstante, se tiene la posibilidad de tener sesgos de confusión y sesgos de información.
La información fue recolectada por medio de la investigadora principal y la colaboradora (médico interno) previamente capacitada; se realizó la captación de los participantes que ingresaban al E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios Armenia al servicio de pediatría en urgencias y servicio de hospitalización en las edades comprendidas entre 7 años y 16 años de edad.
La Escala de depresión infantil para niños (CID) está validada a nivel mundial y se escogió para este estudio porque es el autoinforme de mayor uso para evaluar la sintomatología depresiva en población infantil y adolescente.
Como un buen antecedente para ello, el estudio prevalencia de depresión en Neiva Colombia (20) realizo un análisis de consistencia interna del instrumento, hallándose un Alfa de Cronbach de 0,74. El análisis de la puntuación total alcanzada por la muestra en el CDI indica que la mayoría de los sujetos se aproximan a 13 puntos, como lo expresa la media 12,86, con una desviación típica de 6,49. Para establecer la discriminación entre niños con síntomas de depresión se utilizó el punto de corte de 19, el sugerido y más utilizado por los expertos (Kovacs,1992). Finalmente, se determinó la confiabilidad por medio del método de consistencia interna con el coeficiente Omega encontrando un valor de 0.85 en el modelo unidimensional. Ello muestra que las inferencias obtenidas a partir del instrumento son adecuadas (20).
La información recolectada se trasladó a una la base de datos en un formato en Excel versión 2016, o se realizó un análisis descriptivo de cada una de las variables analizadas, de la misma manera se realizó un análisis de los datos mediante los programas estadísticos SPSS versión 26, de forma individual y realizando cruces de variables, para ello se utilizaron pruebas paramétricas y no paramétricas, para lo cual se evaluó para la primera con la T de Student y la segunda se evaluó con U Mann-Whitney y Kruskal-Wallis, realizando diferentes asociaciones estadísticas entre variables independientes junto con la variable dependiente y finalmente se realizó prueba de chi cuadrado.
Resultados
Para un total de 115 participantes, con una media de edad de 11.35 años (de 2.6, una edad mínima de 7 años y una edad máxima de 16 años); presentando una distribución por género femenino de 64 niñas (55.65%) y 51 de género masculino (44.34%). Con un estrato socio económico represento 89.56 % entre los estratos 1, 2 y 3, adicionalmente este grupo en conjunto, simbolizaban una media de 12 puntos en la escala CDI lo cual representa sintomatología depresiva leve. Los pacientes que pertenecían al área rural fueron 14.78% estos pacientes se relacionaron con un puntaje de 17 puntos en la escala CDI para sintomatología depresiva leve.
En el análisis estadístico de los pacientes estudiados entre edades 7-16 años de edad, se muestra que los pacientes que se encuentran escolarizados, representaron el 96.5% de estos pacientes escolarizados se encontró una media de 12 puntos en la escala CDI; por otro lado la edad del cuidador principal tiene un promedio de edad 36.3 años, con una edad mínima de 23 años y una edad máxima de 65 años, el nivel educativo del cuidador principal encontramos se encuentra en un 60% de cuidadores con primaria y bachillerato lo que nos da a entender que la mayoría de los pacientes pertenecen a estratos entre 1,2 y 3, los acuciantes desescolarizados representaban el 2.6%, en tanto los acudientes con altos grados de escolarización como técnicos, profesionales o magister representaron un 37.39%, lo que nos indica un acceso a la educación, salud mayor para los pacientes estudiados.
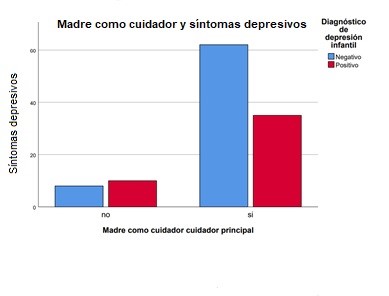
Por otro lado, en cuanto al vínculo que tiene el menor con el cuidador principal con terceros (la abuela (8.7%), abuelo, cuidadora del Instituto Colombiano de Bienestar Familiar y todas sus sedes, madrastra, madre cuidadora, (total 7%) llama la atención que todos representaron un promedio de puntuación de CDI mayor a 12 puntos, lo que nos indica que un cuidador principal diferente a los padres representa un mayor riesgo de sintomatología depresiva, mientras que las personas encargadas del cuidado del menor que se encontraban en el círculo familiar cercano al menor como madre 75.6%, hermana y/o padre 7.8% tenían un puntaje menor a 12 puntos en la mayoría de los casos.
El ítem evaluado del número de horas que comparte el cuidador principal con el menor, se encontró que el mínimo de horas era 0 horas y el máximo era 24 horas, con un promedio de horas de 18,3 horas al día y un promedio de edad de 39 años con una DE 10 años, adicionalmente se analizó que el rango de edad de la madre fue de 36.6 años con una DE 7 años y un número promedio que comparte con el menor de 19.76 horas con una DE 5.7 horas, en cuanto a la comparación de las horas que comparte el cuidador principal en este caso la madre con los puntos CDI la media de fue de 11.69 puntos con una DE 8.8 puntos, lo que nos indica que la madre o el círculo familiar cercano representa un punto crucial en el desarrollo de síntomas depresivos.
Por su parte, el nivel educativo de la madre encontramos que el 1.7% era población no escolarizada, el 60% tenía nivel educativo primaria y secundaria y el 38.3% tenían nivel educativo técnico, pregrado y magister, esto relacionado que entre mayor sea el nivel educativo de la madre menor tiempo que pasa con el menor.
En cuanto a las semanas de embarazo al nacer, se encontró un promedio de 38.7 semanas de embarazo (DE 1.78), de las madres encuestadas 95.6% negaron consumo de algún tipo de Sustancia Psicoactivas (SPA) durante la gestación con un promedio de puntaje en la escala CDI de 11 puntos, lo cual se relaciona con la literatura que indica que el consumo de sustancias psicoactivas durante el embarazo genera mayor predisposición a síntomas depresivos en el niño,
Por su parte, del 4.3% de las madres que admitieron consumo de sustancias psicoactivas se evidencio un puntaje CDI de 12 puntos, corroborando lo encontrado en la literatura, con respecto a los meses de lactancia materna exclusiva con un promedio de 4.6 meses con (DE 2.2), esta variable no represento una diferencia estadística en cuanto a los puntos de CDI, comparado con la literatura que indica que la poca o ausencia de lactancia materna aumenta el riesgo de sintomatología depresiva.
Para las hospitalizaciones en el primer mes de vida se encontró un promedio de 0.25 hospitalizaciones, en cuanto a las hospitalizaciones en su vida se encontró una media de 3.68 hospitalizaciones con una DE 6.
Los pacientes encuestados quienes negaban antecedentes de consumo de SPA representaban el 95.6% correlacionado con el puntaje de CDI tenían un promedio de 12 puntos, mientras que el 4.3% restante que aceptaron consumo de SPA tenían un promedio de puntaje de CDI de 13 puntos, lo que concuerda con la literatura de los pacientes con síntomas depresivos presentan comportamientos de riesgo dentro de estos el consumo de SPA; las sustancias que se encontraron en dicho consumo fueron marihuana con un 2.6 % de los pacientes con consumo de SPA, marihuana y cigarrillo un 0.87% y perico y marihuana un 0.87 % esto como parte de la caracterización de la población.
En contexto con el antecedente de los padres de consumo de SPA se evidencio que el 79% negaban dicho antecedente, el 2.6% ambos padres consumían sustancias psicoactivas representando esto un puntaje CDI de 11 puntos, en un 0.87% la madre es la consumidora con un puntaje CDI 13 puntos notando cierta predisposición psicosocial en cuanto al entorno del menor y un 17.4% el padre es el consumidor con un puntaje CDI de 15 puntos, lo que concuerda con la literatura que los pacientes que tienen alguno de los padres consumidores representaba un entorno psicosocial adverso para el menor y con ello mayor riesgo de síntomas depresivos; la sustancia con mayor frecuencia de consumo es la marihuana, seguido de poli consumo.
Con respecto al antecedente de intoxicaciones en el menor el 89.6% respondieron de forma negativa a dicha pregunta y un 10.4 % respondieron de forma afirmativa, con lo cual de estos pacientes con antecedente de intoxicación el 75 % fue de forma accidental y un 25 % no accidental, de este grupo de intoxicación no accidental se evidencio que presentaron un puntaje promedio 28 puntos en la escala CDI, lo que concuerda con la literatura donde se e s clara la relación con el poco control de los impulsos, los síntomas depresivos más marcados en dichos pacientes. Igualmente, los antecedentes familiares con enfermedad mental en alguno de los miembros de la familia 76.5% no tiene dicho antecedente, por lo tanto, el 23.5% si presenta el antecedente de enfermedad mental en la familia correlacionado con un puntaje en CDI mayor de 13.
El antecedente de enfermedad mental de alguno de los padres es el 10.4% representado por el 6.9% para la madre y el 3.4% para el padre; en cuanto al antecedente de antecedente de demencia el 93.9% lo negaban, en cuanto al antecedente como diabetes, cáncer, diálisis o paciente postrado en cama el 23.5% negaron estos antecedentes, mientras que el 76.5 % si los presentaba en este caso no se evidencio en comparación con el puntaje CDI alguna diferencia significativa.
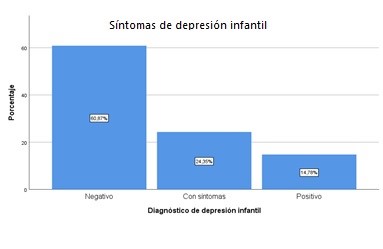
Al realizar el análisis comparativo de los pacientes con algún síntoma depresivo según la escala CDI con un punto de corte superior a 12 puntos con cada una de las variables evaluadas se encontró que de los 115 pacientes analizados con un mínimo de puntaje de 1 y un máximo de 47 puntos, un promedio de 11.69 puntos (DE 8.8), los pacientes negativos para depresión representaron n: 70 pacientes para un porcentaje de 60.87%, los pacientes con algún síntoma de depresión infantil fue 28 pacientes para un porcentaje de 24.35% y los pacientes con sintomatología positiva para depresión infantil 17 paciente que represento el 14.78%.

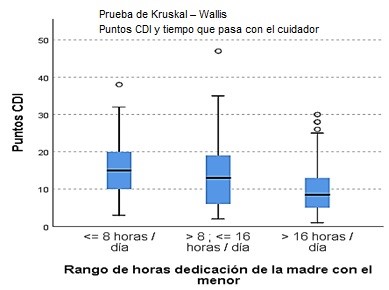
Otro dato importante encontrado es que donde la madre no era el cuidador principal se encontró una media de puntos CDI de 15 puntos, generando una alerta de pacientes que bajo el cuidado de un tercero representaba un riesgo tal cual como lo indica la literatura. En cuanto al género femenino representado con 64 pacientes (52.1%) con una media de puntaje de CDI de 14 puntos; para el estrato socio económico se evidencio que los estratos 1-2-3 presentaron una media entre 12 -13 puntos en la escala CDI, el uso de medicamentos y tratamiento representó un puntaje positivo de CDI promedio de 16 puntos. Para el cuidador principal el parentesco represento un cambio variable con respecto a la puntuación en la escala CDI los puntajes más altos representados por abuelos, cuidador de bienestar, cuidador de faro, madrastra, madre cuidadora. Cuando la madre dedicaba menos de 8 horas al día al cuidado del menor el promedio de puntaje de CDI era de 16 puntos igual puntaje para el rango de horas entre 8 y 16 horas al día, en cuanto al rango de horas de dedicación de la madre del menor mayor a 16 horas el promedio de CDI fue de 10 puntos.
En la población estudiada, cuando se realiza la prueba de chi cuadrado tomando como positivos a todos los pacientes mayores a 12 puntos en el CDI, sé que fue significativamente estadístico en cuanto a que el género femenino tiene un porcentaje de 27.8% más probabilidad de presentar diagnóstico de sintomatología depresiva con respecto a los hombres con un 11.3% (p 0.007).
Se encontró adicionalmente que el antecedente de enfermedad crónica no representa un factor relevante con respecto a presentar sintomatología depresiva siendo el antecedente de no tener enfermedad crónica y tener sintomatología depresiva un 21.7% sobre el 15.7% de los pacientes que presentaron enfermedad y sintomatología positiva (p: 0.009). finalmente, en cuanto al consumo rutinario de medicamentos, no consumir medicamentos y tener sintomatología depresiva 30.4% comparado con los pacientes que sí consumían medicamentos rutinariamente y tenían sintomatología depresiva con un 8.7% (p: 0.039).
Discusión
El propósito de esta investigación fue determinar la prevalencia de sintomatología depresiva en los niños entre 7 y 16 años de edad que se encuentren hospitalizados en el E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios independientemente de su diagnóstico de ingreso siempre y cuando cumplieran con los criterios de inclusión al estudio, en el periodo comprendido entre diciembre de 2021 a mayo de 2022.
Teniendo en cuenta los pacientes analizados y lo encontrado en la literatura la prevalencia de depresión puede variar de un país a otro y esto depende de diferentes factores, los cuales actúan independientes de cada región (2), estas cifras pueden ir desde 1,4% a 11,7%; y en algunos lugares hasta un 20%, finalmente afectando la salud pública, representado con aumento en discapacidad, poco rendimiento escolar, disminución en el desempeño laboral, afectación social y en su caso fatal el suicidio (1); Adicionalmente se estima que 30% de la población tiene depresión crónica (3).
En concordancia, dentro de este estudio, se encontró que en el servicio de hospitalización y urgencias pediatría los pacientes entre 7 y 16 años que se encontraban en el E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios de Armenia, presentaron una prevalencia total de sintomatología positiva para depresión infantil según la escala de CDI, tomando como base una puntuación mayor o igual 12 puntos el 39.1% de la población, lo que nos genera una alerta pues se encuentra por encima de los rangos encontrados en la literatura mundial, adicionalmente si lo dividimos en sub grupos como algún síntoma de depresión mayor o igual a 12 puntos hasta 18 puntos en la escala CDI, este grupo representa 24.3%, siendo este el grupo de mayor prevalencia lo que nos indica que muchos de nuestros niños se encuentran con síntomas inespecíficos que los lleva a diagnósticos equívocos;
El grupo con síntomas positivos para depresión con un puntaje mayor de 19 puntos representa 14.8% de la población evaluada, eso es aún más grave porque al igual que el ítem anterior sobre pasa las cifras analizadas en la literatura, lo que nos indica que nuestra población infantil tiene un riesgo alto de cronicidad de la enfermedad y en casos graves de suicidio relacionado con el diagnóstico y estadísticas de la OMS(1).
De los pacientes analizados la media de edad es de 11.35 años, el género femenino representa el 55.6%, lo cual coincide con lo hallado en la literatura, en donde el género femenino es uno de los más potentes predictores de desarrollar una depresión en el futuro junto con problemas de interiorización (ansiedad, pensamientos suicidas y depresión) (5). Estos valores concuerdan con lo encontrado en la literatura en donde se evidencia que desde los 10 años en adelante el número de casos de depresión infantil se hace mayor, sin desconocer que desde edades tempranas y cada vez con mayor frecuencia se reportan casos, dejando la claridad que entre más temprano sea reportado el caso peor pronóstico tendrá el paciente a lo largo de su vida (3).
Otro dato importante encontrado en cuanto a la prevalencia de los pacientes con algún síntoma depresivo es el relacionado con el numero promedio de horas de la madre compartida con el menor comportándose como un factor protector cuando la madre pasa más de 16 horas al día con el menor, por lo contrario, un factor de riesgo cuando la madre comparte menos de 16 horas e incluso menos de 8 horas se comporta con un factor de riesgo para depresión infantil (p: 0.017), esto concuerda con lo encontrado en la literatura donde se videncia que la depresión tiene un comportamiento multifactorial, donde estudios empíricos entre niños de edad escolar revelan experiencias sensoriales, fisiológicas, emocionales y cognitivas complejas de múltiples momentos con diferentes puntos de vista de interés, generan diferentes tipos de alarmas fisiológica, con aparición en serie o simultánea de emociones negativas extremas, en donde el cuidador principal hace parte importante del entorno y el desarrollo del comportamiento social del menor (15).
Conclusiones
• La prevalencia de sintomatología depresiva en niños en la población infantil en el E.S.E Hospital Departamental Universitario del Quindío San Juan de Dios Armenia fue mayor a la encontrada en la literatura lo que genera una alerta epidemiológica en nuestro territorio, sobre la enfermedad y la cronicidad de la misma.
• Se encontró una relación entre el número de horas que pasa la madre con el menor y la sintomatología positiva de depresión con el menor, lo que genera una gran preocupación sobre terceros encargados sobre el cuidado de los menores y aumento de riesgo de desarrollar síntomas depresivos.
• El antecedente de enfermedades crónicas representa un factor de riesgo para presentar sintomatología positiva de depresión infantil, tal cual como lo informa la literatura.
• Teniendo en cuenta que no hay suficientes datos previos sobre el tema dentro del rango departamental y local, se plantea este proyecto como la base para otros estudios y/o líneas de investigación sobre la depresión infantil, en un futuro cercano con el fin de intervenir positivamente en el desarrollo de la enfermedad.
• Se hace necesario el planteamiento de programas de salud mental, planes de contingencia y manejo integral de nuestros niños, niñas y adolescentes.
Agradecimientos
Agradecimientos a la Dra. Marcela Olave Jaramillo. Médico General Universidad. Epidemióloga Universidad libre Cali, Médico Psiquiatra Universidad libre Cali, Hospital Departamental Universitario del Quindío, San Juan de Dios de Armenia, Armenia, Colombia
Referencias
1. World Health Organization: WHO. (2020, 30 enero). Depresión. Organización Mundial de la Salud. consultado el día 12/10/20. disponible en: https://www.who.int/es/news-room/fact-sheets/detail/depression
2. Colombia, S. P. S. D. M. Y. (s. f.). Depresión. Ministerio de Salud Colombia. Recuperado 12 de octubre de 2020, de https://www.minsalud.gov.co/salud/publica/SMental/Paginas/depresion.aspx
3. Minsalud (2017). Boletín de salud mental Depresión Subdirección de Enfermedades No Transmisibles. recuperado el 12/10/2020. Disponible: https://teleducacion.medicinaudea.co/pluginfile.php/179956/mod_resource/content/1/boletin-depresion-marzo-2017.pdf
4. World Health Organization: WHO. (2013-2020). Plan de acción sobre salud mental 2013-2020. Organización Mundial de la Salud. consultado el día 12/10/20. disponible en: https://apps.who.int/iris/bitstream/handle/10665/97488/9789243506029_spa.pdf?sequence=1
5. Vinaccia S. Gaviria A.M . Atehortúa L.F. Martínez P.H. Trujillo C. Quiceno J.M. (junio 2006). Prevalencia de depresión en niños escolarizados entre 8 y 12 años del oriente antioqueño a partir del "child depression inventory" -CDI. REVISTA DIVERSITAS - PERSPECTIVAS EN PSICOLOGÍA - Vol. 2, No. 1, 2006. consultado el día 12/10/20. disponible en : https://www.redalyc.org/pdf/679/67920203.pdf. https://doi.org/10.15332/s1794-9998.2006.0002.03
6. Lima, NN, do Nascimento, VB, de Carvalho, SM, de Abreu, LC, Neto, ML, Brasil, AQ, Junior, FT, de Oliveira, GF y Reis, AO (2013). Depresión infantil: una revisión sistemática. Enfermedad y tratamiento neuropsiquiátricos, 9, 1417-1425. https://doi.org/10.2147/NDT.S42402. https://doi.org/10.2147/NDT.S42402
7. Buckingham-Howes, S., Oberlander, S. E., Kim, E. M., & Black, M. M. (2012). Prenatal drug exposure and peer victimization in early adolescence: testing childhood anxiety/depression and aggression as possible mediators. Journal of developmental and behavioral pediatrics : JDBP, 33(5), 416-422. https://doi.org/10.1097/DBP.0b013e31825609f0
8. Mayes L. C. (2002). A behavioral teratogenic model of the impact of prenatal cocaine exposure on arousal regulatory systems. Neurotoxicology and teratology, 24(3), 385-395. https://doi.org/10.1016/s0892-0362(02)00200-3
9. Luking, KR, Repovs, G., Belden, AC, Gaffrey, MS, Botteron, KN, Luby, JL y Barch, DM (2011). Conectividad funcional de la amígdala en la depresión de inicio en la primera infancia. Revista de la Academia Estadounidense de Psiquiatría de Niños y Adolescentes , 50 (10), 1027-41.e3. https://doi.org/10.1016/j.jaac.2011.07.019
10. O'Donnell, E. H., Moreau, M., Cardemil, E. V., & Pollastri, A. (2010). Interparental conflict, parenting, and childhood depression in a diverse urban population: the role of general cognitive style. Journal of youth and adolescence, 39(1), 12-22. https://doi.org/10.1007/s10964-008-9357-9
11. Avanci, J., Assis, S., Oliveira, R., & Pires, T. (2012). CHILDHOOD DEPRESSION. Exploring the association between family violence and other psychosocial factors in low-income Brazilian schoolchildren. Child and adolescent psychiatry and mental health, 6(1), 26. https://doi.org/10.1186/1753-2000-6-26
12. Lewis, G., Rice, F., Harold, G. T., Collishaw, S., Thapar, A. (2011). Investigating environmental links between parent depression and child depressive/anxiety symptoms using an assisted conception design. Journal of the American Academy of Child and Adolescent Psychiatry, 50(5), 451-459.e1. https://doi.org/10.1016/j.jaac.2011.01.015
13. Azúa Fuentes, E., Rojas Carvallo, P., Ruiz Poblete, S. (2020). Acoso escolar (bullying) como factor de riesgo de depresión y suicidio [Bullying as a risk factor for depression and suicide]. Revista chilena de pediatría, 91(3), 432-439. https://doi.org/10.32641/rchped.v91i3.1230
14. Pynoos, R. S., Steinberg, A. M., Piacentini, J. C. (1999). A developmental psychopathology model of childhood traumatic stress and intersection with anxiety disorders. Biological psychiatry, 46(11), 1542-1554. https://doi.org/10.1016/S0006-3223(99)00262-0
15. Avanci, J., Assis, S., Oliveira, R., Pires, T. (2009). Quando a convivência com a violência aproxima a criança do comportamento depressivo [When living with violence brings a child close to depressive behavior]. Ciencia saude coletiva, 14(2), 383-394. https://doi.org/10.1590/s1413-81232009000200008
16. Moreno, J.; Escobar, A.; Vera, A.; Calderón, T.; y, Villamizar, L. (2009). Asociación entre depresión y rendimiento académico en un grupo de niños de la localidad de Usaquén. Extraído de https://www.redalyc.org/pdf/2972/297225173007.pdf
17. M Rey J, T Bella-Awusah T. DEPRESIÓN EN NIÑOS Y ADOLESCENTES [Internet]. Iacapap.org. 2017 [cited 2 April 2021]. Available from: https://iacapap.org/content/uploads/E.1-Depresi%C3%B3n-Spanish-2017.pdf
18. López vidal a. Análisis de situación de salud en el modelo de los determinantes sociales. Departamento del quindio - 2018 [Internet]. Quindio.gov.co. 2018 [cited 23 April 2021]. Disponible en: https://quindio.gov.co/home/docs/items/item_196/salud_publica/ASIS_DEPARTAMENTO_QUINDIO_2018.pdf
19. Ficha técnica del instrumento [Internet]. Bi.cibersam.es. 2021 [cited 10 July 2021]. Disponible e: https://bi.cibersam.es/busqueda-de-instrumentos/ficha?Id=200
20. Herrera Murcia, E., Losada, Y. L., Rojas, L. A., & Gooding Londoño, P. (2009). Prevalencia de la depresión infantil en Neiva (Colombia). Avances En Psicología Latinoamericana, 27(1), 154-164. Recuperado a partir de https://revistas.urosario.edu.co/index.php/apl/article/view/3
21. Ozono S, Nagamitsu S, Matsuishi T, Yamashita Y, Ogata A, Suzuki S et al. Reliability and validity of the Children's Depression Inventory-Japanese version [Internet]. 2019 [cited 11 July 2021]. Disponible en: https://doi.org/10.1111/ped.13984
22. Yánez, C., Rozo, M., Avendaño, B., Barraza, L., Gutiérrez, D. y Sández, N. (2017). Análisis psicométrico del Children's Depression Inventory-Short y porcentaje de niños y niñas colombianos con síntomas depresivos. Cultura. Educación y Sociedad 8 (1), 25-42. Disponible en: https://pdfs.semanticscholar.org/073e/fc857a04ad614cc1475f509b0e1160055f17.pdfhttps://doi.org/10.17981/cultedusoc.8.1.2017.02
23. Resolución número 8430 de 1993 [Internet]. Minsalud.gov.co. 1993 [citado 19 agosto 2021]. Disponible en: https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/DE/DIJ/RESOLUCION-8430-DE-1993.PDF.
24. Pinto Bustamante B J, Gulfo Díaz R, Universidad El Bosque. Asentimiento y consentimiento informado en pediatría: aspectos bioéticos y jurídicos en el contexto colombiano. 2013. Vol. 8 No. Revista Colombiana de Bioética. https://doi.org/10.18270/rcb.v8i1.1022.